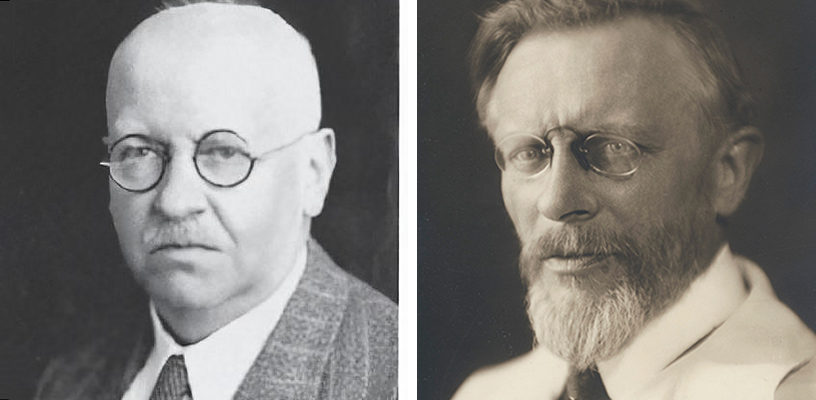Laurent Tatu 1, François Ochsner 2
1. Département de neurologie et laboratoire d’anatomie. CHRU Besançon, France.
2. Département de neurologie. CHUV Lausanne, Suisse.
Le signe de Hoffmann-Tinel, devenu un des signes cliniques classiques de la neurologie périphérique, a été rapporté durant la Grande Guerre par le physiologiste allemand Paul Hoffmann (1884-1962), dans ses publications de mars et août 1915, et par le neurologue français Jules Tinel (1879-1952) en octobre de la même année.
Ce signe correspond à l’apparition de paresthésies dans le territoire d’innervation sensitive distal d’un nerf lésé lors de la percussion proximale de ce nerf. Sa signification s’est, au fil du temps, détournée de sa description initiale pour devenir un signe essentiellement utilisé dans le diagnostic du syndrome du canal carpien.
Ce signe, dont la sensibilité et la spécificité restent toujours très discutées, est connu sous la dénomination éponyme de « signe de Tinel » dans le monde médical francophone et sous celle de « signe de Hoffmann » dans la littérature germanophone.
Les premières évocations
Plusieurs descriptions du signe, appelé désormais signe de Hoffmann-Tinel, avaient déjà été faites avant les publications de 1915. Paul Hoffmann et Jules Tinel n’en font pas mention dans leurs articles initiaux, ni dans leurs travaux postérieurs. John Russell Napier (1917-1987) a présenté quelques unes de ces descriptions dans un article de 1949 (1).
Le chirurgien Jean Joseph Émile Létiévant (1872-1939) dans son ouvrage Traité des sections nerveuses publié en 1873 avait par exemple déjà décrit un signe similaire à propos de plusieurs cas de lésions du nerf médian (2).
En 1909, Wilfred Trotter (1872-1939) et Hugh Morriston Davies (1879-1965) dans leur article Experimental studies in the innervation of the skin rapportent également ce phénomène et concluent : « A large number of sensations elicited from a recovering area are referred to distant parts of the area or to the point of the nerve section » (3).
Ces premières descriptions restent cependant purement physiologiques, il revient à Hoffmann et Tinel d’avoir mis en lumière leurs applications pratiques et leur intérêt clinique.
Les articles de Paul Hoffmann
Paul Hoffmann est né en 1884 à Dorpat (Tartu), en actuelle Estonie, dans une famille de médecins. Après des études de médecine à Leipzig, Marburg et Berlin, et une thèse de médecine soutenue en 1909 sur le muscle cardiaque, il devient assistant à l’institut de physiologie de Berlin et travaille avec Hans Piper (1877-1915) un des pionniers de l’électrophysiologie. Il décrit en 1910, le réflexe H qui porte désormais son nom (4). Il devient ensuite privatdozent dans le laboratoire de Maximilian von Frey (1852-1932) à Würtzburg (5).

Durant la Grande Guerre, il prend en charge les blessés à l’hôpital militaire de Würtzburg et s’intéresse plus particulièrement aux problèmes des lésions des nerfs périphériques et à leur réparation chirurgicale. Hoffmann publie deux articles sur l’intérêt du signe des paresthésies provoquées dans le territoire d’innervation cutanée d’un nerf lésé. Il rapporte ce phénomène dans un premier article publié dans le numéro du 28 mars 1915 de la revue Medizinische Klinik. Dans un deuxième article en date du 1er août 1915 dans la même revue, il donne les détails sur la méthode de percussion permettant de déclencher ce signe. Il rapporte plusieurs exemples de paresthésies provoquées par la percussion d’un nerf et nomme ce test clinique « Klopfversuch » : « durch Reizung des Nerven eine Empfindung hervorgerufen warden kann » (6,7).

La publication de Jules Tinel
Jules Tinel est né en 1879 à Rouen, également dans une famille de médecins. Après avoir débuté ses études à l’école de médecine de Rouen, il devient externe puis interne des hôpitaux de Paris. Il soutient sa thèse de médecine en 1910 sur les radiculites dans le tabès puis devient, avant la Grande Guerre, chef de clinique dans le service du professeur Louis Landouzy (1845-1917) à l’hôpital Laennec puis dans le service du professeur Jules Dejerine (1849-1917) à l’hôpital de la Salpêtrière.

Jules Tinel est mobilisé en août 1914, nommé médecin aide-major de 2e classe en mars 1915 puis se voit confier la responsabilité du centre neurologique de la 4e région militaire au Mans (8).
Dans sa fonction de neurologue mobilisé, d’abord au service de neurologie militarisé de la Salpétrière puis au centre neurologique militaire du Mans, Tinel est sensibilisé aux nombreuses lésions traumatiques des nerfs périphériques. Ces lésions font de plus en plus souvent l’objet de réparations chirurgicales et il devient important de pouvoir surveiller cliniquement les suites des sutures chirurgicales et de repérer l’apparition de névromes.
Dans le numéro du 7 octobre 1915 de la Presse médicale, sous le titre Le signe du « fourmillement » dans les lésions des nerfs périphériques, Jules Tinel rapporte les conclusions de son expérience clinique de guerre : « La pression d’un tronc nerveux blessé produit très souvent une impression de fourmillement, extériorisé par le sujet à la périphérie de son nerf, et localisé par lui à un territoire précis. Il importe de différencier absolument ce fourmillement de la douleur que provoque également parfois la pression d’un nerf traumatisé. La douleur est signe d’irritation névritique ; le fourmillement est un signe de régénération ou, plus exactement, le fourmillement traduit la présence de cylindraxes jeunes en voie d’accroissement […] c’est une sensation vaguement désagréable que les malades comparent habituellement à celle de l’électricité. Il est à peine perçu au point comprimé, et beaucoup plus vivement ressenti dans le territoire cutané correspondant » (9). Tinel précise que ce signe, qui n’est pas constant, peut être observé sur le trajet de nombreux nerfs.

Deux appellations éponymes
Peu de temps après la publication de Tinel, le médecin Eugène Feindel (1862-1930) en fit le rapport dans la Revue neurologique (10). Durant la Grande Guerre, Tinel poursuit son travail sur les lésions nerveuses et publie un livre de référence Les blessures des nerfs issue de son expérience personnelle (11). La traduction de cet ouvrage en anglais en 1918 va contribuer à la notoriété de Tinel et à l’usage progressif du terme de « signe de Tinel » dans les milieux médicaux non germanophones (12). La dénomination de « signe de Hoffmann » va rester la règle dans les pays de culture germanique. D’autres appellations éponymes neurologiques utilisent le patronyme Hoffmann comme celle du « signe de Hoffmann », signe pyramidal recherché au niveau du membre supérieur, ou de l’amyotrophie-spinale de Wernig-Hoffmann. Ces deux appellations ne font pas référence à Paul Hoffmann mais à un autre neurologue allemand Johann Hoffmann (1857-1919).
Durant la Deuxième Guerre mondiale, Jules Tinel et Paul Hoffmann ont évidemment des destins différents. Jules Tinel, alors qu’il travaille à l’hôpital Boucicaut, s’engage activement dans la Résistance avec son fils Jacques. Il cache des aviateurs alliés que son fils Jacques accompagne pour franchir la frontière espagnole. Arrêtés, Jacques Tinel est déporté et meurt au camp de concentration de Mittelbau-Dora, son père est emprisonné pendant plusieurs mois (13). Paul Hoffmann est lui professeur à l’institut de physiologie de Freiburg-im-Brisgau et entretient des relations ambivalentes avec le régime nazi (14).
Après la Deuxième Guerre mondiale, la signification du signe des fourmillements se modifie et évolue vers une autre orientation. Les travaux de John Russell Napier et surtout de George S. Phalen (1911-1998) montrent son intérêt dans les syndromes de compression nerveuse tronculaire, en particulier dans le cadre du syndrome du canal carpien (15).
Le signe de Tinel est devenu un signe clinique diagnostique loin de son origine initiale liée à la régénérescence d’un nerf souffrant d’une atteinte traumatique. Il est désormais le plus souvent désigné sous le terme de signe de Hoffmann-Tinel.
Références
1. Napier JR The significance of Tinel’s Sign in peripheral nerve injuries. Brain 1949; 72: 63-82.
2. Létiévant JJE. Traité des sections nerveuses JB Baillière (Paris) 1873.
3. Trotter W, Davies HM. Experimental studies in the innervation of the skin. Journal of physiology 1909; 38: 134-247.
4. Hoffmann P. Beiträge zur Kenntnis der menschlichen Reflexe mit besonderer Berücksichtigung der elektrischen Erscheinungen. Arch. Anat. Physiol. 1910, 223-246.
5. Jung R. (1969) Paul Hoffmann 1884-1962. In: Reviews of Physiology, Biochemistry and Experimental Pharmacology, 1969 (vol 61). Springer (Berlin, Heidelberg).
6. Hoffmann P. Ueber eine Methode, den Erfolg einer Nervennaht zu beurteilen. Med Klin 1915; 11: 359-60.
7. Hoffmann P. Weiteres über das Verhalten frisch regenerierter Nerven und über die Methode, den Erfolg einer Nervennaht frühzeitig zu beurteilen. Med Klin 1915; 11: 856-58.
8. Fiche matricule de Jules Tinel. Archives départementales de Seine Maritime (1R 3066).
9. Tinel J. Le signe du ‘fourmillement’ dans les lésions des nerfs périphériques. Presse Médicale 1915; 47: 388-389.
10. Feindel E. le signe du fourmillement dans les lésions des nerfs périphériques. La Revue neurologique.1915 ; 28 : 1002-1004.
11. Tinel J. Les blessures des nerfs. Masson (Paris) 1916.
12. Tinel J. Nerve wounds: symptomatology of peripheral nerve lesions caused by war wounds. Baillière, Tindall and Cox (London), 1918.
13. Brincourt J. Nécrologie: Jules Tinel (1879-1952). Presse Médicale 1952; 60: 979-980.
14. Baumann T, Sparing F, Martin M, Fangerau H. Neurophysiologen im Nationalsozialismus – Hans Berger, PaulHoffmann, Richard Jung und Alois E. Kornmüller. Klin Neurophysiol 2020; 51: 14-41.
15. Phalen G S, Gardner W J, La Londe A. A Neuropathy of the median nerve due to compression beneath the transverse carpal ligament. J. Bone Joint Surg 1950; 32: 109-112.
 Espace adhérent
Espace adhérent